EPOC
Perspectiva general
La enfermedad pulmonar obstructiva crónica (EPOC) es una enfermedad pulmonar inflamatoria crónica que causa la obstrucción del flujo de aire de los pulmones. Los síntomas incluyen dificultad para respirar, tos, producción de moco (esputo) y sibilancias. Típicamente es causado por la exposición a largo plazo a gases irritantes o partículas de materia, más a menudo por el humo del cigarrillo. Las personas con enfermedad pulmonar obstructiva crónica tienen un mayor riesgo de desarrollar enfermedades cardíacas, cáncer de pulmón y varias otras afecciones.
El enfisema y la bronquitis crónica son las dos afecciones más comunes que contribuyen a la enfermedad pulmonar obstructiva crónica. Estas dos afecciones suelen ocurrir juntas y su gravedad puede variar entre los individuos con enfermedad pulmonar obstructiva crónica.
La bronquitis crónica es la inflamación del revestimiento de los bronquios, que llevan el aire hacia y desde los sacos de aire (alvéolos) de los pulmones. Se caracteriza por la tos diaria y la producción de moco (esputo).
El enfisema es una afección en la que los alvéolos al final de los pasajes de aire más pequeños (bronquiolos) de los pulmones se destruyen como resultado de una exposición perjudicial al humo de cigarrillo y otros gases y partículas irritantes.
Aunque la enfermedad pulmonar obstructiva crónica es una enfermedad progresiva que empeora con el tiempo, es tratable. Con un manejo adecuado, la mayoría de las personas con enfermedad pulmonar obstructiva crónica pueden lograr un buen control de los síntomas y la calidad de vida, así como reducir el riesgo de otras afecciones asociadas.
Síntomas
Los síntomas de la enfermedad pulmonar obstructiva crónica no suelen aparecer hasta que se produce un daño pulmonar significativo y suelen empeorar con el tiempo, sobre todo si la exposición al tabaco continúa.
Los signos y síntomas de la enfermedad pulmonar obstructiva crónica pueden incluir los siguientes:
- Falta de aire, especialmente durante la actividad física
- Sibilancia
- Opresión del pecho
- Una tos crónica que puede producir mucosidad (esputo) que puede ser clara, blanca, amarilla o verdosa
- Infecciones respiratorias frecuentes
- Falta de energía
- Pérdida de peso involuntaria (en etapas posteriores)
- Hinchazón en tobillos, pies o piernas
También es probable que las personas con enfermedad pulmonar obstructiva crónica experimenten episodios llamados exacerbaciones, durante los cuales sus síntomas empeoran en relación con la variación diaria habitual y persisten por lo menos durante varios días.
Cuándo debes consultar a un médico
Habla con tu médico si tus síntomas no mejoran con el tratamiento o empeoran, o si notas síntomas de una infección, como fiebre o un cambio en el esputo.
Busca atención médica inmediata si no puedes recuperar el aliento, si experimentas una coloración azul intensa en los labios o en el lecho de las uñas (cianosis), o un latido rápido, o si te sientes confundido y tiene problemas de concentración.
Causas
La principal causa de la EPOC en los países desarrollados es el tabaquismo. En el mundo en desarrollo, la EPOC se produce a menudo en personas expuestas a los gases de la quema de combustible para cocinar y calentar en hogares mal ventilados.
Solo algunos fumadores crónicos desarrollan una aparente EPOC, aunque muchos fumadores con largos historiales de tabaquismo pueden desarrollar una función pulmonar reducida. Algunos fumadores desarrollan afecciones pulmonares menos comunes. Pueden ser diagnosticados erróneamente como enfermos de EPOC hasta que se realice una evaluación más completa.
Cómo se ven afectados tus pulmones
El aire viaja por la tráquea y llega a los pulmones a través de dos grandes tubos (bronquios). Dentro de los pulmones, estos tubos se dividen muchas veces, como las ramas de un árbol, en tubos más pequeños (bronquiolos) que terminan en grupos de sacos pequeños de aire (alvéolos).
Estos sacos de aire tienen paredes muy delgadas llenas de vasos sanguíneos pequeños (capilares). El oxígeno en el aire que tú inhalas pasa a estos vasos sanguíneos y entra en el torrente sanguíneo. Al mismo tiempo, el dióxido de carbono, gas que es producto del desecho del metabolismo, es exhalado.
Tus pulmones dependen de la elasticidad natural de los bronquios y los sacos de aire para forzar la salida del aire de tu cuerpo. La EPOC hace que pierdan su elasticidad y se expandan demasiado, lo que deja algo de aire atrapado en los pulmones al exhalar.
Causas de la obstrucción de las vías respiratorias
Las causas de la obstrucción de las vías respiratorias incluyen lo siguiente:
- Enfisema. Esta enfermedad pulmonar causa la destrucción de las frágiles paredes y fibras elásticas de los alvéolos. Las pequeñas vías respiratorias se colapsan al exhalar, lo que afecta al flujo de aire que sale de los pulmones.
- Bronquitis crónica. Con esta afección, los bronquios se inflaman y se estrechan y los pulmones producen más moco, lo que puede bloquear aún más los tubos estrechados. Desarrollas una tos crónica para tratar de despejar tus vías respiratorias.
El humo del cigarrillo y otras sustancias irritantes
En la gran mayoría de las personas con enfermedad pulmonar obstructiva crónica, el daño pulmonar que desencadena la enfermedad es consecuencia de haber fumado cigarrillos durante mucho tiempo. Pero es probable que también existan otros factores implicados en el desarrollo de la enfermedad pulmonar obstructiva crónica, como la susceptibilidad genética, porque no todos los fumadores la desarrollan.
Otras sustancias irritantes pueden causar enfermedad pulmonar obstructiva crónica, incluidos el humo del cigarro, el humo de segunda mano, el humo de la pipa, la contaminación ambiental y la exposición en el lugar de trabajo a polvo, humo o gases tóxicos.
Deficiencia de alfa-1 antitripsina
En aproximadamente el 1 % de las personas con EPOC, la enfermedad es el resultado de un trastorno genético que causa bajos niveles de una proteína llamada alfa-1 antitripsina (AAt). La proteína AAt se produce en el hígado y se segrega en el torrente sanguíneo para ayudar a proteger los pulmones. La deficiencia de alfa-1 antitripsina puede causar enfermedades hepáticas, pulmonares o ambas.
En el caso de los adultos con EPOC relacionada a la deficiencia de AAt, las opciones de tratamiento incluyen las utilizadas para las personas con tipos más comunes de EPOC. Además, algunas personas pueden ser tratadas mediante el reemplazo de la proteína AAt faltante, lo que puede prevenir un mayor daño a los pulmones.
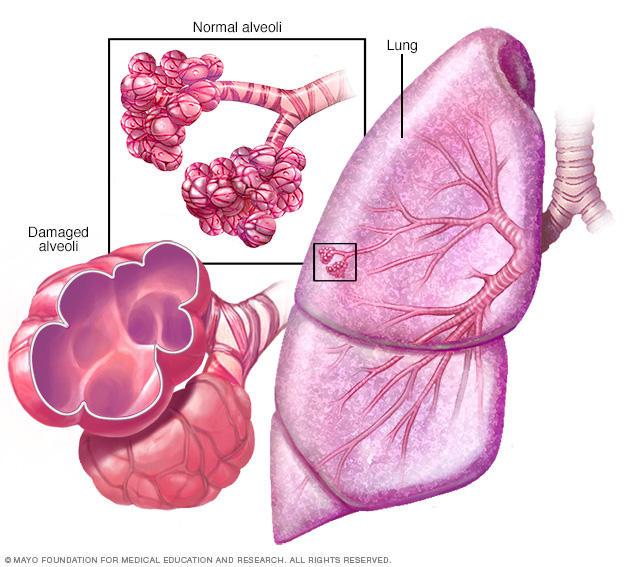
En el enfisema, las paredes internas de los sacos de aire de los pulmones (alvéolos) se dañan, lo que hace que eventualmente se rompan. Esto crea un espacio de aire más grande en lugar de pequeños sacos y reduce la superficie de las zonas disponibles para el intercambio de los gases.
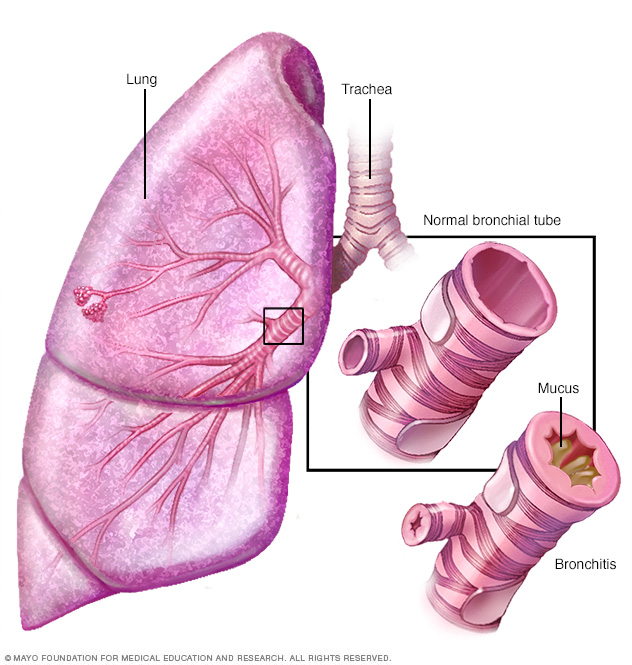
La bronquitis es la inflamación del revestimiento de los bronquios, que son los órganos que conducen el aire hacia adentro y fuera de los pulmones. Las personas que tienen bronquitis suelen expectorar una mucosidad espesa, que puede ser incolora.
Factores de riesgo
Los factores de riesgo de la enfermedad pulmonar obstructiva crónica incluyen lo siguiente:
- Exposición al humo del tabaco. El factor de riesgo más significativo para la enfermedad pulmonar obstructiva crónica es el consumo de cigarrillos a largo plazo. Cuanto más años fumes y más paquetes fumes, mayor será el riesgo. Los fumadores de pipa, los fumadores de cigarros y los fumadores de marihuana también pueden estar en riesgo, así como las personas expuestas a grandes cantidades de humo de segunda mano.
- Personas con asma. El asma, una enfermedad inflamatoria crónica de las vías respiratorias, puede ser un factor de riesgo para desarrollar enfermedad pulmonar obstructiva crónica. La combinación de asma y fumar aumenta el riesgo de enfermedad pulmonar obstructiva crónica incluso más.
- Exposición ocupacional a polvos y sustancias químicas. La exposición a largo plazo a los gases de sustancias químicas y al polvo en el lugar de trabajo puede irritar e inflamar los pulmones.
- Exposición a los gases de la quema de combustible. En el mundo en desarrollo, las personas expuestas a los gases de la quema de combustible para cocinar y calentar en hogares mal ventilados corren un mayor riesgo de desarrollar enfermedad pulmonar obstructiva crónica.
- Genética. El poco común trastorno genético de deficiencia de alfa-1-antitripsina es la causa de algunos casos de enfermedad pulmonar obstructiva crónica. Es probable que otros factores genéticos hagan que ciertos fumadores sean más susceptibles a la enfermedad.
Complicaciones
La enfermedad pulmonar obstructiva crónica puede causar muchas complicaciones, incluidas las siguientes:
- Infecciones respiratorias. Las personas con enfermedad pulmonar obstructiva crónica son más propensas a resfriarse, a la gripe y a la neumonía. Cualquier infección respiratoria puede dificultar mucho más la respiración y podría causar más daño al tejido pulmonar.
- Problemas cardíacos. Por razones que no se comprenden del todo, la enfermedad pulmonar obstructiva crónica puede aumentar el riesgo de enfermedades cardíacas, incluido el ataque cardíaco.
- Cáncer de pulmón. Las personas con enfermedad pulmonar obstructiva crónica tienen un mayor riesgo de desarrollar cáncer de pulmón.
- Presión arterial alta en las arterias pulmonares. La enfermedad pulmonar obstructiva crónica puede causar presión arterial alta en las arterias que llevan la sangre a los pulmones (hipertensión pulmonar).
- Depresión. La dificultad para respirar puede impedirle hacer las actividades que le gustan. Y tratar con una enfermedad grave puede contribuir al desarrollo de la depresión.
Prevención
A diferencia de algunas enfermedades, la enfermedad pulmonar obstructiva crónica normalmente tiene una causa clara y un camino claro de prevención, y existen maneras de frenar la progresión de la enfermedad. La mayoría de los casos están directamente relacionados con el consumo de cigarrillos, y la mejor manera de prevenir la enfermedad pulmonar obstructiva crónica es no fumar nunca, o dejar de fumar ahora.
Si eres fumador desde hace mucho tiempo, estas simples afirmaciones podrían no parecer tan simples, especialmente si ya has tratado de dejar de fumar una, dos o muchas veces antes. Aun así, sigue intentándolo. Es esencial encontrar un programa para dejar el tabaco que pueda ayudarte a abandonar el hábito para siempre. Es tu mejor oportunidad para reducir el daño a tus pulmones.
La exposición ocupacional a gases y polvos químicos es otro factor de riesgo para la enfermedad pulmonar obstructiva crónica. Si trabajas con este tipo de irritantes pulmonares, habla con tu supervisor sobre las mejores formas de protegerse, como el uso de equipos de protección respiratoria.
A continuación, te damos algunas medidas que puedes tomar para prevenir las complicaciones asociadas con la enfermedad pulmonar obstructiva crónica:
- Deja de fumar para contribuir a reducir el riesgo de tener enfermedades cardíacas y cáncer de pulmón.
- Aplícate la vacuna antigripal todos los años y la vacuna contra la neumonía neumocócica regularmente para reducir el riesgo o prevenir algunas infecciones.
- Habla con tu médico si te sientes triste o impotente, o si piensas que puedes estar experimentando una depresión.
Diagnóstico
Es común que se cometan errores en el diagnóstico de la enfermedad pulmonar obstructiva crónica. Muchas personas que tienen enfermedad pulmonar obstructiva crónica pueden no ser diagnosticadas hasta que la enfermedad esté avanzada.
Para diagnosticar tu afección, el médico revisará tus signos y síntomas, analizará tus antecedentes médicos y familiares, y conversará sobre cualquier exposición que hayas tenido a irritantes pulmonares, especialmente a humo de cigarrillo. El médico puede solicitar varias pruebas para diagnosticar tu afección.
Entre las pruebas, se pueden incluir las siguientes:
- Pruebas de la función pulmonar. Estas pruebas miden la cantidad de aire que puedes inhalar y exhalar, y si tus pulmones suministran suficiente oxígeno a tu sangre. Durante la prueba más común, llamada espirometría, soplas en un tubo grande conectado a una máquina pequeña para medir cuánto aire pueden contener los pulmones y con qué rapidez pueden expulsarlo. Otras pruebas incluyen la medición del volumen pulmonar y la capacidad de difusión, la prueba de caminata de seis minutos y la oximetría de pulso.
- Rayos X del tórax. Una radiografía de tórax puede mostrar enfisema, una de las principales causas de la enfermedad pulmonar obstructiva crónica. Los rayos X también pueden descartar otros problemas pulmonares o insuficiencia cardíaca.
- Tomografía computarizada. La tomografía computarizada de los pulmones puede ayudar a detectar el enfisema y determinar si la cirugía para la enfermedad pulmonar obstructiva crónica podría ser una buena opción para ti. Las tomografías computarizadas también pueden usarse para detectar el cáncer de pulmón.
- Análisis de gas de la sangre arterial. Este análisis de sangre mide lo bien que los pulmones llevan el oxígeno a la sangre y eliminan el dióxido de carbono.
- Pruebas de laboratorio. Las pruebas de laboratorio no se usan para diagnosticar la enfermedad pulmonar obstructiva crónica, pero pueden usarse para determinar la causa de tus síntomas o descartar otras afecciones. Por ejemplo, se pueden utilizar pruebas de laboratorio para determinar si tienes el trastorno genético de deficiencia de alfa-1-antitripsina, que puede ser la causa de la enfermedad pulmonar obstructiva crónica en algunas personas. Esta prueba se puede hacer si tienes antecedentes familiares de enfermedad pulmonar obstructiva crónica y desarrollas enfermedad pulmonar obstructiva crónica a una edad temprana.

Un espirómetro es un dispositivo de diagnóstico que mide la cantidad de aire que puedes inhalar y exhalar. También controla el tiempo que tardas en exhalar todo el aire después de inhalar profundamente.
Tratamiento
Muchas personas con EPOC tienen formas leves de la enfermedad para las que se necesita poca terapia aparte de dejar de fumar. Incluso en las etapas más avanzadas de la enfermedad, existe una terapia eficaz que puede controlar los síntomas, retrasar la progresión, reducir el riesgo de complicaciones y exacerbaciones, y mejorar la capacidad de llevar una vida activa.
Dejar de fumar
El paso más esencial en cualquier plan de tratamiento para la EPOC es dejar de fumar. Dejar de fumar puede evitar que la EPOC empeore y reduzca tu capacidad de respirar. Pero dejar de fumar no es fácil. Y esta tarea puede parecer particularmente desalentadora si has intentado dejarlo y no has tenido éxito.
Habla con el médico sobre los productos de reemplazo de nicotina y los medicamentos que podrían ayudar, así como sobre cómo manejar las recaídas. El médico también puede recomendar un grupo de apoyo para las personas que desean dejar de fumar. Además, evita la exposición al humo de segunda mano siempre que sea posible.
Medicamentos
Se utilizan varios tipos de medicamentos para tratar los síntomas y complicaciones de la enfermedad pulmonar obstructiva crónica. Puedes tomar algunos medicamentos de forma regular y otros según sea necesario.
Broncodilatadores
Los broncodilatadores son medicamentos que suelen venir en inhaladores, que relajan los músculos alrededor de las vías respiratorias. Esto puede ayudar a aliviar la tos y la falta de aire, y facilitar la respiración. Según la gravedad de tu enfermedad, es posible que necesites un broncodilatador de acción corta antes de las actividades y un broncodilatador de acción prolongada que utilices todos los días, o ambos.
Entre los ejemplos de broncodilatadores de acción corta se incluyen:
- Albuterol (ProAir HFA, Ventolin HFA, otros)
- Ipratropio (Atrovent HFA)
- Levalbuterol (Xopenex)
Entre los ejemplos de broncodilatadores de acción prolongada se incluyen:
- Aclidinio (Tudorza Pressair)
- Arformoterol (Brovana)
- Formoterol (Perforomista)
- Indacaterol (Arcapta Neoinhaler)
- Tiotropio (Spiriva)
- Salmeterol (Serevent)
- Umeclidinium (Incruse Ellipta)
Esteroides inhalables
Los corticosteroides inhalados pueden reducir la inflamación de las vías respiratorias y ayudar a prevenir las exacerbaciones. Los efectos secundarios pueden incluir moretones, infecciones orales y ronquera. Estos medicamentos son útiles para las personas con exacerbaciones frecuentes de la enfermedad pulmonar obstructiva crónica. Los ejemplos de esteroides inhalados incluyen:
- Fluticasona (Flovent HFA)
- Budesonida (Pulmicort Flexhaler)
Inhaladores combinados
Algunos medicamentos combinan broncodilatadores y esteroides inhalados. Entre los ejemplos de estos inhaladores de combinación se incluyen:
- Fluticasona y vilanterol (Breo Ellipta)
- Fluticasona, umeclidinio y vilanterol (Trelegy Ellipta)
- Formoterol y budesonida (Symbicort)
- Salmeterol y fluticasona (Advair HFA, AirDuo Digihaler, otros)
También se dispone de inhaladores de combinación que incluyen más de un tipo de broncodilatador. Algunos ejemplos de esto son:
- Aclidinio y formoterol (Duaklir Pressair)
- Albuterol e ipratropio (Combivent Respimat)
- Formoterol y glicopirrolato (Aerosfera de Bevespi)
- Glicopirrolato e indacaterol (Utibrón)
- Olodaterol y tiotropio (Stiolto Respimat)
- Umeclidinio y vilanterol (Anoro Ellipta)
Esteroides orales
En el caso de personas que experimentan períodos en los que su enfermedad pulmonar obstructiva crónica se vuelve más grave, lo que se conoce como exacerbación aguda moderada o grave, los cursos cortos (por ejemplo, cinco días) de corticosteroides orales pueden prevenir un mayor empeoramiento de la enfermedad. Sin embargo, el uso a largo plazo de estos medicamentos puede tener efectos secundarios graves, como aumento de peso, diabetes, osteoporosis, cataratas y un mayor riesgo de infección.
Inhibidores de la fosfodiesterasa 4
Un medicamento aprobado para personas con enfermedad pulmonar obstructiva crónica grave y síntomas de bronquitis crónica es el roflumilast (Daliresp), un inhibidor de la fosfodiesterasa 4. Este medicamento disminuye la inflamación de las vías respiratorias y las relaja. Los efectos secundarios más comunes incluyen diarrea y pérdida de peso.
Teofilina
Cuando otros tratamientos no han sido efectivos o si el costo es un factor, la teofilina (Elixofilina, Theo-24, Theochron), un medicamento menos costoso, puede ayudar a mejorar la respiración y prevenir episodios de empeoramiento de la enfermedad pulmonar obstructiva crónica. Los efectos secundarios están relacionados con la dosis y pueden incluir náuseas, dolor de cabeza, latidos rápidos del corazón y temblores, por lo que se utilizan pruebas para controlar los niveles sanguíneos del medicamento.
Antibióticos
Las infecciones respiratorias, como la bronquitis aguda, la neumonía y la gripe, pueden agravar los síntomas de la enfermedad pulmonar obstructiva crónica. Los antibióticos ayudan a tratar los episodios de empeoramiento de la enfermedad pulmonar obstructiva crónica, pero generalmente no se recomiendan para la prevención. Algunos estudios muestran que ciertos antibióticos, como la azitromicina (Zithromax), previenen episodios de empeoramiento de la enfermedad pulmonar obstructiva crónica, pero los efectos secundarios y la resistencia a los antibióticos pueden limitar su uso.
Terapias pulmonares
Los médicos suelen utilizar estas terapias adicionales para las personas con enfermedad pulmonar obstructiva crónica moderada o grave:
-
Oxigenoterapia. Si no hay suficiente oxígeno en la sangre, puede que necesites oxígeno complementario. Hay varios dispositivos que suministran oxígeno a los pulmones, como unidades portátiles y ligeras que puedes llevar contigo cuando haces recados y te mueves por la ciudad.
Algunas personas con enfermedad pulmonar obstructiva crónica usan el oxígeno solo cuando hacen actividades o mientras duermen. Otras personas usan el oxígeno todo el tiempo. La oxigenoterapia puede mejorar la calidad de vida y es la única terapia para la enfermedad pulmonar obstructiva crónica que ha demostrado prolongar la vida. Habla con el médico sobre tus necesidades y opciones.
-
Programa de rehabilitación pulmonar. En general, estos programas combinan educación, ejercicios de entrenamiento, consejos nutricionales y asesoramiento. Trabajarás con una variedad de especialistas, que pueden adaptar tu programa de rehabilitación a tus necesidades.
La rehabilitación pulmonar después de episodios de agravamiento de la enfermedad pulmonar obstructiva crónica puede reducir la posibilidad de tener una readmisión en el hospital, aumentar tu capacidad para participar en las actividades cotidianas y mejorar tu calidad de vida. Habla con el médico sobre la remisión a un programa.
Terapia no invasiva de respiración asistida en el hogar
Según los datos disponibles, se avala el uso en el hospital de algunos dispositivos de respiración asistida, como el sistema de bipresión positiva en las vías respiratorias (BiPAP), pero, según algunos estudios, ahora se avalan los beneficios de usarlos en el hogar. Una máquina de terapia no invasiva de respiración asistida con mascarilla permite mejorar la respiración y a disminuir la retención de dióxido de carbono (hipercapnia), que puede provocar una insuficiencia respiratoria aguda y la hospitalización. Es necesario llevar cabo más investigaciones para determinar cuáles son las mejores formas de usar esta terapia.
Control de las reagudizaciones
Incluso con un tratamiento continuo, puedes experimentar momentos en los que los síntomas empeoran durante días o semanas. Esto se llama "exacerbación aguda", y puede conducir a una insuficiencia pulmonar si no se recibe un tratamiento rápido.
Las exacerbaciones pueden ser causadas por una infección respiratoria, la contaminación del aire u otros factores desencadenantes de la inflamación. Cualquiera que sea la causa, es importante buscar ayuda médica inmediata si notas un aumento sostenido de la tos o un cambio en la mucosidad, o si te cuesta más trabajo respirar.
Cuando se producen exacerbaciones, puede que necesites medicamentos adicionales (como antibióticos, esteroides o ambos), oxígeno suplementario o tratamiento en el hospital. Una vez que los síntomas mejoren, tu médico puede hablar contigo sobre medidas para prevenir futuras exacerbaciones, como dejar de fumar; tomar esteroides inhalados, broncodilatadores de acción prolongada u otros medicamentos; recibir tu vacuna anual contra la gripe y evitar el aire contaminado siempre que sea posible.
Cirugía
La cirugía es una opción para algunas personas con tipos de enfisema grave que necesitan ayuda adicional aparte de los medicamentos que toman. Las opciones quirúrgicas incluyen lo siguiente:
-
Cirugía de reducción del volumen pulmonar. En esta cirugía, el cirujano extrae pequeñas cuñas de tejido pulmonar dañado de la parte superior de los pulmones. Esto crea un espacio adicional en la cavidad torácica para que el tejido pulmonar sano que queda pueda expandirse y el diafragma pueda trabajar de forma más eficiente. En algunas personas, esta cirugía puede mejorar la calidad de vida y prolongar la supervivencia.
La reducción endoscópica del volumen pulmonar es un procedimiento de invasión mínima que recientemente fue aprobado por la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA, por sus siglas en inglés) para tratar a las personas con enfermedad pulmonar obstructiva crónica (EPOC). Se coloca una pequeña válvula endobronquial unidireccional en el pulmón, que permite que el lóbulo más dañado se contraiga para que la parte más sana del pulmón tenga más espacio para expandirse y funcionar.
- Trasplante de pulmón. El trasplante pulmonar puede ser una opción para aquellas personas que reúnen ciertos criterios. El trasplante puede mejorar tu capacidad para respirar y estar activo. Sin embargo, es una operación importante que tiene riesgos significativos, como el rechazo del órgano, y necesitarás tomar medicamentos inmunosupresores de por vida.
- Bullectomía. En los pulmones, se forman grandes espacios de aire (bullas) cuando se destruyen las paredes de los sacos de aire (alvéolos). Estas bullas pulmonares pueden llegar a ser muy grandes y causar problemas respiratorios. En una bullectomía, los médicos extraen las bullas de los pulmones para ayudar a mejorar el flujo de aire.
Estilo de vida y remedios caseros
Si tienes enfermedad pulmonar obstructiva crónica, puedes tomar medidas para sentirte mejor y disminuir el daño a tus pulmones:
- Controla tu respiración. Habla con el médico o terapeuta respiratorio sobre las técnicas para respirar más eficientemente durante el día. También asegúrate de analizar las posiciones de respiración, las técnicas de conservación de energía y las técnicas de relajación que puedes usar cuando te falte el aire.
- Despeja tus vías respiratorias. Con la enfermedad pulmonar obstructiva crónica, el moco tiende a acumularse en las vías respiratorias y puede ser difícil de eliminar. La tos controlada, el beber mucha agua y el uso de un humidificador pueden ayudar.
- Haz ejercicio con regularidad. Puede parecer difícil hacer ejercicio cuando se tiene dificultad para respirar, pero el ejercicio regular puede mejorar la fuerza y resistencia general y fortalecer los músculos respiratorios. Habla con tu médico sobre las actividades que son apropiadas para ti.
- Come alimentos saludables. Una dieta saludable puede ayudarte a mantener la fuerza. Si tienes un peso inferior al normal, el médico puede recomendarte suplementos nutricionales. Si tienes sobrepeso, la pérdida de peso puede ayudar significativamente a tu respiración, especialmente durante los momentos de esfuerzo.
- Evita el humo y la contaminación del aire. Además de dejar de fumar, es importante evitar los lugares donde otros fuman. El humo de segunda mano puede contribuir a un mayor daño pulmonar. Otros tipos de contaminación del aire también pueden irritar los pulmones, así que comprueba las previsiones diarias de la calidad del aire antes de salir.
- Consulta con tu médico regularmente. Respeta tu cronograma de citas, incluso si te sientes bien. Es importante controlar regularmente la función pulmonar. Y asegúrate de vacunarte contra la gripe anual en otoño para ayudar a prevenir infecciones que pueden empeorar la enfermedad pulmonar obstructiva crónica. Pregúntale al médico cuándo necesitas la vacuna neumocócica. Informa al médico si tienes síntomas que empeoran o si notas signos de infección.
Estrategias de afrontamiento, y apoyo
Vivir con EPOC puede ser un desafío, en especial porque se vuelve más difícil recuperar el aliento. Es posible que tengas que renunciar a algunas actividades que antes disfrutabas. Tu familia y amigos pueden tener dificultades para adaptarse a algunos de los cambios.
Compartir tus miedos y sentimientos con tu familia, tus amigos y tu médico puede ayudarte. También puedes considerar unirte a un grupo de apoyo para personas con EPOC. Además, buscar asesoramiento o tomar medicación puede ayudarte si te sientes deprimido o abrumado.
Preparación antes de la cita
Si tu proveedor de atención médica sospecha que tienes enfermedad pulmonar obstructiva crónica, es probable que te remitan a un neumólogo, un médico que se especializa en trastornos pulmonares.
Qué puedes hacer
Es aconsejable que, antes de tu cita, hagas una lista de respuestas para las siguientes preguntas:
- ¿Qué síntomas tienes? ¿Cuándo empezaron?
- ¿Qué empeora tus síntomas? ¿Y qué los mejora?
- ¿Hay alguien en tu familia que tenga enfermedad pulmonar obstructiva crónica?
- ¿Has recibido algún tratamiento para la enfermedad pulmonar obstructiva crónica? Si es así, ¿cuál? ¿Te ayudó?
- ¿Recibes tratamiento por alguna otra afección médica?
- ¿Qué medicamentos y suplementos tomas habitualmente?
Puedes pedirle a algún miembro de la familia o a un amigo que te acompañe a la cita. Generalmente, dos personas pueden escuchar mejor que una cuando estás aprendiendo sobre un problema complicado, como la enfermedad pulmonar obstructiva crónica. Toma notas si esto ayuda.
Qué esperar del médico
Es posible que el médico te haga las siguientes preguntas:
- ¿Cuánto hace que tienes tos?
- ¿Te falta el aliento con facilidad?
- ¿Has notado algún silbido del pecho al respirar?
- ¿Fumas o has fumado cigarrillos alguna vez?
- ¿Quieres recibir ayuda para dejar de fumar?
El médico te hará preguntas adicionales basadas en tus respuestas, síntomas y necesidades. Preparar y anticipar las preguntas te ayudará a aprovechar al máximo el tiempo con el médico.
Last Updated Sep 24, 2021
© 2024 Mayo Foundation for Medical Education and Research (MFMER). All rights reserved. Terms of Use