Epidermólisis ampollosa
Perspectiva general
La epidermólisis bullosa es una afección poco frecuente que provoca piel ampollada y frágil. Las ampollas pueden aparecer a causa de pequeñas lesiones debido al calor, a la fricción por rozamiento o por rascarse. En casos graves, las ampollas se pueden formar dentro del cuerpo, como en el revestimiento de la boca o del estómago.
La epidermólisis bullosa es hereditaria y, generalmente, se presenta en bebés o niños pequeños. Algunas personas no tienen ningún síntoma hasta la adolescencia o la edad adulta.
La epidermólisis bullosa no tiene cura, pero los cuadros leves pueden mejorar con la edad. El tratamiento se centra en curar las ampollas y evitar que se formen otras nuevas.
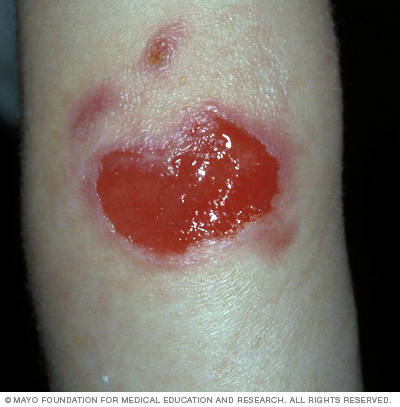
La epidermólisis ampollosa juntural puede aparecer al nacer. Las llagas abiertas y grandes son frecuentes, y pueden generar infecciones y pérdida de líquidos corporales. Como consecuencia, las formas graves de la enfermedad pueden ser mortales.
Síntomas
Los síntomas de epidermólisis bullosa incluyen los siguientes:
- Piel frágil que se ampolla fácilmente, especialmente en las palmas de las manos y en los pies
- Uñas gruesas o deformadas
- Ampollas dentro de la boca y la garganta
- Ampollas en el cuero cabelludo y caída del pelo (alopecia cicatricial)
- Piel que se ve delgada
- Pequeños bultos con forma de granos (milia)
- Problemas dentales, como caries dentaria
- Dificultad para tragar
- Picazón y dolor en la piel
Normalmente se detectan las ampollas de la epidermólisis bullosa durante la infancia. Sin embargo, no es raro que aparezcan cuando los niños pequeños comienzan a caminar o cuando los niños mayores empiezan actividades nuevas que causan más fricción en las plantas de los pies.
Cuándo consultar al médico
Comunícate con el proveedor de atención médica si tú o tu hijo tienen ampollas de origen desconocido. La aparición de ampollas graves en bebés puede ser mortal.
Busca atención médica inmediata si tú o tu hijo:
- tienen dificultades para tragar;
- tienen dificultad para respirar;
- muestran signos de infección, como piel caliente, dolorosa o inflamada, llagas con pus u olor, y fiebre o escalofríos.
Causas
La epidermólisis bullosa se produce por un gen hereditario. Puedes heredar el gen de la enfermedad de uno de los padres con la enfermedad (trasmisión hereditaria autosómica dominante) o de ambos (trasmisión hereditaria autosómica recesiva).
La piel está compuesta por una capa externa (epidermis) y una capa interna (dermis). El área donde se unen las dos capas se llama "membrana basal". Los tipos de epidermólisis bullosa se definen principalmente por las capas que separa y en las que se forman ampollas. Las lesiones en la piel pueden deberse a una lesión leve o a un bulto, o pueden no tener ninguna causa.
Los principales tipos de epidermólisis bullosa son los siguientes:
- Epidermólisis bullosa simple. Es el tipo más común. La causa el calor y la fricción, y aparece en la capa exterior de la piel. Afecta principalmente a las palmas de las manos y a los pies. Las ampollas se curan sin formar cicatrices.
- Epidermólisis bullosa juntural. Este tipo de epidermólisis ampollosa puede ser más grave, y las ampollas empiezan a aparecer en los primeros años de vida. Un bebé con esta afección puede emitir un llanto ronco debido a la formación continua de ampollas y cicatrices en las cuerdas vocales.
- Epidermólisis bullosa distrófica. Esta afección se relaciona con una falla en el gen que ayuda a producir una proteína que "pega" las distintas capas de la piel. Si falta esta proteína o si no funciona, las capas de la piel no se unirán de manera adecuada. Esto puede provocar que la piel se vea delgada. Las membranas mucosas afectadas por la enfermedad pueden provocar estreñimiento y dificultar la ingesta de alimentos.
- Síndrome de Kindler. Esta afección provoca ampollas en varias capas y su aspecto puede variar de una persona a otra. Por lo general, las ampollas aparecen durante la infancia o los primeros años de vida. Incrementa la sensibilidad al sol y hace que la piel se vea más fina, con manchas y arrugada.
La epidermólisis bullosa adquirida se diferencia de los demás tipos en que no es hereditaria y es muy poco frecuente en niños.
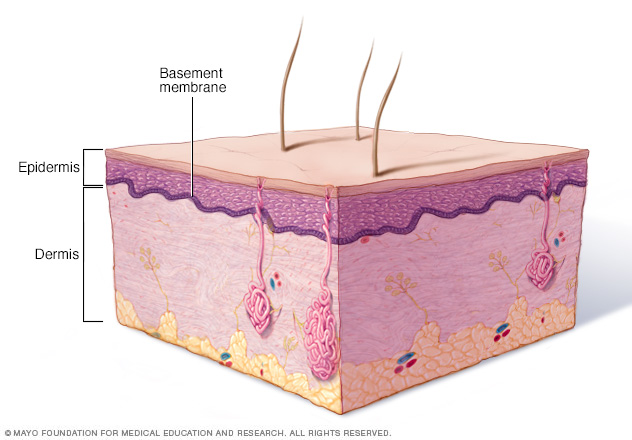
Dependiendo del tipo de epidermólisis bullosa, pueden producirse ampollas en la capa externa de la piel (epidermis), en la capa interior (dermis) o en la capa que separa la epidermis de la dermis (membrana basal).
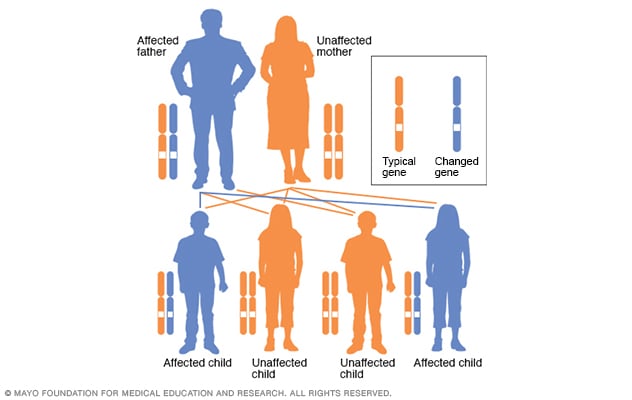
En un trastorno autosómico dominante, el gen alterado es un gen dominante. Está ubicado en uno de los autosomas, que son los cromosomas no sexuales. Solo se necesita un gen alterado para que una persona se vea afectada por este tipo de afección. Una persona con una afección autosómica dominante, en este caso, el padre, tiene un 50 % de probabilidades de tener un hijo con un gen alterado. Del mismo modo, tiene un 50 % de probabilidades de tener un hijo que no se vea afectado.
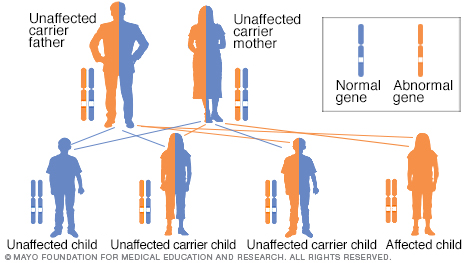
Al tener un trastorno autosómico recesivo, heredas dos genes alterados, que a veces se denominan mutaciones. Recibes uno de cada progenitor. La salud de los padres con poca frecuencia se ve afectada porque tienen un solo gen alterado. Dos personas portadoras tienen un 25 % de probabilidades de tener un hijo no afectado, con dos genes no afectados. Tienen un 50 % de probabilidades de tener un hijo no afectado que también sea portador. Tienen un 25 % de probabilidades de tener un hijo afectado, con dos genes alterados.
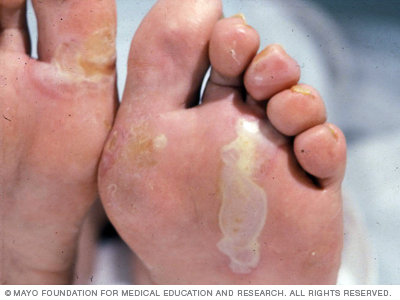
La epidermólisis bullosa simple suele aparecer en el nacimiento o durante la infancia temprana. Es el tipo más común y menos grave. Las ampollas pueden ser leves comparadas con otros tipos.
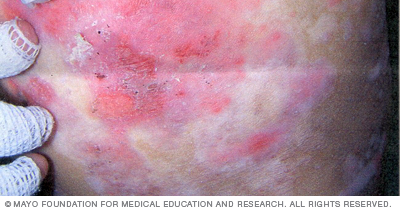
La epidermólisis bullosa distrófica suele manifestarse en el nacimiento o durante los primeros años de vida. Las formas más graves pueden generar una piel dura y gruesa, cicatrices y deformidades en las manos y en los pies.
Factores de riesgo
El principal factor de riesgo de la epidermólisis bullosa es tener antecedentes familiares del trastorno.
Complicaciones
La epidermólisis bullosa puede empeorar incluso con tratamiento, por eso es importante detectar a tiempo los signos de complicaciones. Entre las complicaciones, se incluyen las siguientes:
- Infección. La piel ampollada se puede infectar con bacterias.
- Infección del torrente sanguíneo. Cuando las bacterias de una infección ingresan en el torrente sanguíneo y se propagan por el cuerpo, se produce septicemia. La septicemia puede propagarse rápidamente y provocar choque e insuficiencia orgánica.
- Dedos fusionados y cambios en las articulaciones. Las manifestaciones graves de la epidermólisis bullosa pueden fusionar los dedos de las manos o los pies y causar una flexión anormal de las articulaciones (contracturas). Esto puede afectar el funcionamiento de los dedos, las rodillas y los codos.
- Problemas de nutrición. Las ampollas en la boca pueden causar dificultad para comer y provocar desnutrición y anemia, como niveles bajos de hierro en la sangre. Los problemas de nutrición también pueden retrasar la cicatrización de heridas y el desarrollo en los niños.
- Estreñimiento. La dificultad para evacuar las heces puede deberse a la presencia de ampollas dolorosas en la zona anal. Esto también puede deberse a una ingesta insuficiente de líquidos o alimentos con alto contenido de fibra, como frutas y verduras.
- Problemas dentales. Con algunos tipos de epidermólisis bullosa, son frecuentes las caries dentarias y los problemas en tejidos dentro de la boca.
- Cáncer de piel. Los adolescentes y adultos con determinados tipos de epidermólisis bullosa tienen un mayor riesgo de contraer un tipo de cáncer de piel que se conoce como carcinoma espinocelular.
- Muerte. Los bebés con epidermólisis bullosa juntural grave tienen un gran riesgo de contraer infecciones y perder líquidos corporales por las ampollas generalizadas. Las ampollas en la boca y la garganta también hacen que sea más difícil comer y respirar. Muchos de estos bebés no sobreviven.
Prevención
No es posible prevenir la epidermólisis bullosa. Sin embargo, estas medidas pueden ayudar a prevenir ampollas e infecciones.
- Trata a tu hijo con cuidado. Tu bebé o tu niño necesita que lo abracen, pero debes tener mucho cuidado. Para cargar a un niño con epidermólisis bullosa, colócalo sobre un material suave y sostenlo por debajo de los glúteos y detrás del cuello. No levantes al niño por debajo de los brazos.
- Ten cuidado especial con la zona del pañal. Si tu hijo usa pañales, quita las bandas elásticas y evita utilizar toallitas de limpieza para bebés. Forra el pañal con un apósito no adherente o coloca una capa gruesa de pasta de óxido de cinc.
- Mantén la casa fresca. Trata de mantener la casa fresca y la temperatura estable.
- Mantén la piel humectada. Aplica suavemente un humectante según sea necesario durante el día.
- Viste a tu hijo con ropa suave. Usa ropa suave que sea fácil de poner y sacar. Quitar las etiquetas y ponerle la ropa con las costuras hacia afuera puede ayudar a que se rasque menos. Prueba a coser almohadillas de espuma en el forro de la ropa a la altura de los codos, las rodillas y otros puntos de presión. Si es posible, usa zapatos blandos especiales.
- Evita que se rasque. Recorta las uñas de tu hijo con regularidad.
- Alienta a tu hijo a mantenerse activo. A medida que tu hijo crezca, fomenta actividades que reduzcan el riesgo de lesiones en la piel. La natación es una buena opción. Los niños con formas leves de epidermólisis bullosa pueden protegerse la piel usando pantalones largos y manga larga cuando hacen actividades al aire libre.
- Cubre las superficies duras. Considera la posibilidad de recubrir el asiento del auto o la bañera con piel de cordero, espuma o una toalla gruesa. Como capa superior sobre el recubrimiento, se puede usar algodón suave o seda.
Diagnóstico
El proveedor de atención médica puede identificar la epidermólisis bullosa a partir del aspecto de la piel. Es posible que tú o tu hijo deban hacerse pruebas para confirmar el diagnóstico. Estas pruebas pueden incluir las siguientes:
- Biopsia para cartografía por inmunofluorescencia. Esta técnica consiste en extraer una pequeña muestra de la piel o membrana mucosa afectada para examinarla con un microscopio especial, el cual utiliza luz reflejada para identificar las capas de piel afectadas. Esta prueba también permite ver si las proteínas necesarias para el crecimiento de la piel están presentes y se encuentran sanas.
- Pruebas genéticas. En esta prueba, el proveedor de atención médica extrae una pequeña muestra de sangre y la envía a un laboratorio para analizar el ADN.
- Pruebas prenatales. Las familias con antecedentes de epidermólisis bullosa deberían considerar hacerse una prueba prenatal y recibir consejería genética.
Tratamiento
El tratamiento para la epidermólisis bullosa puede incluir, en primer lugar, cambios en el estilo de vida y cuidados en casa. Si esto no es suficiente para controlar los síntomas, tu proveedor de atención médica podría recomendarte uno o más de los siguientes tratamientos:
Medicamentos
Los medicamentos pueden ayudar a controlar el dolor y la picazón. El proveedor de atención médica también puede recetar pastillas para combatir la infección (antibióticos orales) si hay signos de infección generalizada, como fiebre y debilidad.
Cirugía
Es posible que sea necesario llevar a cabo un tratamiento quirúrgico. Entre las opciones de tratamiento que se suelen utilizar para esta afección se encuentran las siguientes:
- Ensanchamiento del esófago. La aparición de ampollas y cicatrices en el esófago (conducto largo y hueco que conecta la garganta y el estómago) puede provocar que este se estreche. Esto hace que sea difícil comer. Al ensanchar el esófago mediante cirugía, los alimentos pasarían al estómago con mucha más facilidad.
- Colocación de una sonda de alimentación. Para mejorar la nutrición y ayudar con el aumento de peso, se puede implantar una sonda de alimentación (sonda gástrica) para suministrar alimentos directamente al estómago.
- Injerto de piel. Si las cicatrices han afectado a la funcionalidad de la mano, es posible que el cirujano proponga llevar a cabo un injerto de piel.
- Recuperación del movimiento. La formación repetida de ampollas y cicatrices puede causar la fusión de los dedos de la mano o del pie, o curvaturas poco frecuentes en las articulaciones (contracturas). Es posible que el cirujano recomiende una intervención quirúrgica para corregir estas afecciones en caso de que limiten el movimiento.
Terapia de rehabilitación
Trabajar con un especialista en rehabilitación puede ayudarte a aprender a vivir con epidermólisis bullosa. Dependiendo de tus objetivos y de la limitación del movimiento, podrías trabajar con un fisioterapeuta o un terapeuta ocupacional.
Posibles tratamientos futuros
Los investigadores estudian mejores maneras de tratar y aliviar los síntomas de la epidermólisis bullosa, entre ellos:
- Terapia génica, incluido un gel que se aplica a las heridas de las personas con epidermólisis bullosa distrófica
- Trasplante de médula ósea (células madre)
- Terapias de reemplazo de proteínas
- Otras terapias basadas en células
Estilo de vida y remedios caseros
Puedes seguir pasos en casa para tratar las ampollas y prevenir la formación de otras nuevas. Habla con el proveedor de atención médica para saber cómo tratar las heridas y brindar una buena nutrición.
Cuidado de las ampollas
El proveedor de atención médica te puede enseñar a cuidar las ampollas correctamente y sugerirte formas de prevenirlas. Consulta acerca de las maneras seguras de drenar las ampollas antes de que se agranden demasiado. Pregunta por los productos recomendados para mantener húmedas las zonas afectadas. Esto promueve la cicatrización y previene la infección.
En general, adopta las siguientes medidas:
- Lávate las manos. Lávate las manos antes de tocar las ampollas o de cambiar los vendajes.
- Controla el dolor. Aproximadamente 30 minutos antes de un cambio de vendaje u otro procedimiento doloroso, los niños mayores o los adultos pueden tomar un medicamento analgésico con concentración similar a la de los analgésicos de venta con receta médica. Para las personas que no responden a los analgésicos, otras opciones son los medicamentos anticonvulsivos, como la gabapentina.
- Limpia la piel a diario. Para limpiar una herida, remójala entre 5 y 10 minutos en una solución suave de agua y sal. Otras opciones incluyen soluciones suaves de vinagre o lejía diluidos. Al dejar la zona en remojo, se aflojan los vendajes adheridos, lo que ayuda a reducir el dolor a la hora de cambiarlos. Luego, enjuaga la herida con agua tibia.
- Haz una punción en las ampollas nuevas. Esto evita que se extiendan. Usa una aguja estéril para punzar las ampollas nuevas en dos puntos, pero no toques la parte superior de estas a fin de permitir que supuren mientras la piel de abajo queda protegida.
- Aplica vendajes preparados. Coloca vaselina u otro humectante espeso sobre un vendaje antiadherente (apósitos Mepilex, Telfa o Vaseline). Luego, coloca suavemente el vendaje sobre la herida y asegúralo con gasa enrollada si es necesario.
- Envuelve las ampollas en las manos y los pies todos los días. En algunos casos graves de esta afección, los vendajes diarios ayudan a prevenir contracturas y la fusión de los dedos de las manos y los pies. Algunos vendajes especiales y de gasa son útiles para este tratamiento.
- Presta atención a los signos de infección. Si notas calor, pus o líneas que salen de la ampolla, habla con el proveedor de atención médica sobre la posibilidad de tomar antibióticos de venta con receta médica.
- Mantén las heridas frescas. A menudo, las ampollas empeoran con el calor y las condiciones cálidas.
Brindar una buena alimentación
Una dieta variada y nutritiva promueve el crecimiento y el desarrollo en niños, y ayuda a curar heridas. Si las ampollas en la boca o la garganta dificultan la alimentación, a continuación te ofrecemos algunas sugerencias:
- A los bebés con epidermólisis bullosa leve se los puede amamantar. De lo contrario, puedes usar tetinas diseñadas para bebés prematuros, una jeringa o un gotero con extremo de goma para minimizar las lesiones. Prueba ablandar las tetinas en agua hervida caliente.
- En el caso de los niños mayores, sirve alimentos blandos y nutritivos que sean fáciles de tragar, como sopa de verduras y batidos de frutas. Haz un puré con los alimentos sólidos y consomé o leche.
- Sirve los alimentos y las bebidas tibios, a temperatura ambiente o fríos.
Consulta al proveedor de atención médica acerca de cómo tú o tu hijo pueden obtener los nutrientes y vitaminas que necesitan.
Estrategias de afrontamiento, y apoyo
Un hijo que padezca epidermólisis bullosa afecta todos los aspectos de tu vida. Puede ser inquietante para ti, tu hijo y los miembros de la familia. Los niños con esta afección necesitan el respaldo del equipo de atención médica y de la familia de por vida.
El tratamiento y la prevención de ampollas, y la preocupación por posibles complicaciones, son angustiantes. Puede ser útil compartir inquietudes e información sobre experiencias con familias en circunstancias similares. Pregúntale a tu proveedor de atención médica acerca de los grupos de apoyo para la epidermólisis bullosa en tu zona. Si no quieres unirte a un grupo de apoyo, consulta sobre consejeros, clérigos o trabajadores sociales que trabajen con familias que lidian con la epidermólisis bullosa.
Consulta con tu proveedor de atención médica para que te recomiende formas de combatir la tensión nerviosa o visita a un psicólogo para aprender técnicas de reducción del estrés. Estas medidas pueden ayudarte a sobrellevar la situación.
Preparación antes de la cita
Es posible que te deriven a un médico especializado en el diagnóstico y tratamiento de afecciones de la piel (dermatólogo).
Centros especializados en epidermólisis ampollosa
Los centros que se especializan en el diagnóstico, evaluación y tratamiento de pacientes con epidermólisis bullosa pueden pertenecer a una red llamada EB Clinet. Estos centros cuentan con médicos, personal de enfermería, trabajadores sociales y especialistas en rehabilitación que brindan cuidados médicos especializados para los pacientes con esta afección.
La visita a uno de estos centros en forma regular puede mejorar la calidad de vida y reducir las hospitalizaciones por complicaciones de los pacientes con epidermólisis bullosa. Consulta a tu proveedor de atención médica si hay un centro especializado en epidermólisis bullosa disponible para ti.
Independientemente del tipo de proveedor de atención médica que veas primero, a continuación te proporcionamos información para que te prepares para la cita médica.
Qué puedes hacer
- Anota tus signos y síntomas o los de tu hijo y el tiempo que hace que están presentes.
- Anota las nuevas fuentes de fricción alrededor de las zonas de ampollas, si las hubiera. Por ejemplo, si tu hijo pequeño empezó a caminar hace poco tiempo o tu hijo más grande ha comenzado a practicar alguna actividad física que presiona las zonas afectadas, informa al proveedor de atención médica.
- Anota la información médica más importante, incluidos otros problemas médicos que les hayan diagnosticado a ti o a tu hijo. También anota los nombres de todos los medicamentos recetados y de venta libre que tomen tú o tu hijo. También anota las vitaminas y los suplementos.
- Pide a un familiar o amigo de confianza que te acompañe a la cita médica. Si el proveedor de atención médica te dice que tu hijo tiene epidermólisis bullosa, es posible que te cueste concentrarte en cualquier otra cosa que diga. Lleva contigo a alguien que pueda darte apoyo emocional y ayudarte a recordar toda la información que se analice en la cita médica.
- Anota las preguntas para hacerle al proveedor de atención médica.
Preguntas para hacerle al médico
- ¿Cuál es la causa más probable de los signos y síntomas?
- ¿Cuáles son otras causas posibles de estos signos y síntomas?
- ¿Qué tipo de pruebas se necesitan?
- ¿Qué tratamientos hay disponibles y qué tipos de efectos secundarios podrían causar?
- ¿Qué puedo hacer para aliviar el dolor o las molestias?
- ¿Cómo atiendo las necesidades de mi hijo, como alimentarlo, bañarlo y vestirlo?
- ¿Cuáles son las posibles complicaciones de esta afección?
- ¿Qué signos o síntomas relacionados con esta afección requieren que lo llame?
- ¿Qué signos o síntomas relacionados con esta afección requieren que llame al 911 o al número local de emergencias?
- ¿Qué restricciones debemos respetar?
- ¿Piensa que los síntomas de mi hijo mejorarán con la edad?
- Si quiero tener más hijos, ¿corren un mayor riesgo de tener esta afección?
- ¿Cómo encuentro a otras personas que estén afrontando la epidermólisis bullosa?
- ¿Dónde puedo encontrar información y recursos adicionales?
Qué esperar del médico
Es probable que el proveedor de atención médica te haga algunas preguntas. Estar preparado para responder preguntas como las siguientes te permitirá reservar tiempo para revisar cualquier punto del que quieras hablar en profundidad:
- ¿Cuándo notaste las ampollas por primera vez?
- ¿Qué partes del cuerpo se han visto afectadas?
- ¿Hay algo que parezca desencadenarla formación de ampollas? Por ejemplo, ¿empeoran con el calor?
- ¿Aparecieron llagas donde se habían aplicado vendajes y cinta adhesiva?
- ¿Has notado otros signos o síntomas, además de las ampollas? Por ejemplo, ¿ronquera?
- ¿Sientes dolor al tragar o comer?
- ¿Tienes algún familiar que haya sufrido una afección caracterizada por ampollas abundantes?
Qué puedes hacer mientras tanto
Durante el período previo a la cita, puedes minimizar el riesgo de que tu hijo tenga nuevas ampollas si:
- Levantas o tocas al niño con suavidad
- Mantienes la casa fresca, en la medida de lo posible
- Mantienes la piel de tu hijo humectada con lubricantes, como la vaselina
- Vistes a tu hijo solo con telas suaves
- Mantienes cortas las uñas de tu hijo
Consulta inmediatamente a tu proveedor de atención médica si notas signos de infección alrededor de una ampolla.
Last Updated Oct 25, 2022
© 2024 Mayo Foundation for Medical Education and Research (MFMER). All rights reserved. Terms of Use